根據統計,約有80萬上班族有大腸息肉,大腸息肉又分成腺瘤性息肉、發炎性息肉、增生性息肉,其中,大多數的大腸癌都是由腺瘤性息肉癌化而來。
70歲的綜藝天王豬哥亮罹患大腸癌末期,癌細胞擴散轉移到其他等器官,雖然持續使用化療、標靶治療,但仍無力回天;若是早點發現大腸息肉並妥善處理,結果可能大不同。
80萬上班族,有大腸息肉
根據國健署今年5月發表的數據指出,大腸癌發生率已連續9年蟬聯國人10大癌症排行榜冠軍,共有1萬5764人罹癌,比前1年發生人數增加624人、約增加4%。
台灣癌症基金會也曾針對國內千名30~59歲上班族,進行「大腸息肉發生與飲食習慣調查」,結果發現,大腸息肉發生率為7.2%,推估全台有超過80萬上班族有大腸息肉。
馬偕醫院大腸直腸外科資深主治醫師楊靖國表示,大腸息肉為大腸癌的前兆,大多數的大腸癌都是由腺瘤性息肉癌化而來;如果發現大腸腺瘤性息肉,建議及早切除以絕後患,能夠有效預防大腸癌的發生。
楊靖國指出,大腸息肉有基因遺傳性,若父母兄弟姊妹有大腸息肉或大腸癌病史,就要提高警覺。另外,嗜吃紅肉、高熱量、高脂肪的飲食,日常生活久坐少動,以及肥胖、吸菸,也都是好發族群。據統計,國人50歲以上的盛行率約為20~30%,70歲以上大幅提高至50%,平均每5人就有1人患有高度癌化風險的腺瘤性息肉。
大腸息肉早期幾乎沒有症狀
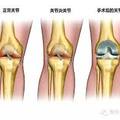
楊靖國表示,正常的腸道為粉紅色的平滑組織,而大腸息肉是指大腸黏膜表面出現不正常增生的組織變化。早期的大腸息肉小於1公分,通常沒有明顯症狀;超過1公分的大腸息肉,就可能感到腸胃不舒服,甚至造成出血現象。
根據醫師臨床觀察發現,大多數人因為大便形狀及排便習慣改變、便秘、腹痛、腹瀉、解血便等身體不適情形,接受大腸鏡檢查而發現大腸息肉;或是50歲以上接受糞便潛血檢查,結果呈現陽性反應,進一步做大腸鏡檢查才發現。
大腸息肉分3種
楊靖國形容,在大腸鏡底下,肉眼可以看到大腸息肉的外觀呈現為圓球狀、扁平狀,或帶有柄莖狀結構的隆起物,可細分為以下3種類型:
1.腺瘤性息肉:
外觀的顏色鮮紅,表面有明顯的微血管增生,好發部位為整個大腸,依病理組織分為管腔型、絨毛型以及管腔絨毛混合型,其中,以管腔型最常見,絨毛型最為惡性。患者偶爾容易有腸胃不適症狀,發生癌變的機率最大,約5~10%,發現時建議直接切除。
2.發炎性息肉:
又稱為「偽息肉」,患者常有大腸激躁症或是發炎性腸道疾病,如潰瘍性大腸炎(Ulcerative colitis)及克隆氏症(Crohn's disease)。由於大腸發炎潰瘍、細菌感染,導致大腸黏膜長出新組織,表面沒有明顯的微血管增生,好發部位為大腸發炎位置,患者經常會有腹痛、腹瀉等症狀。此類病患以藥物治療為主,改善大腸發炎情形,息肉也會消失,建議定期追蹤觀察。
3.增生性息肉:
大腸息肉中常見的良性息肉,好發部位為乙狀結腸、直腸,通常是小於0.5公分、外觀扁平狀的大腸黏膜突起,色澤與週邊黏膜類似或略為蒼白,患者幾乎沒有症狀,不會變成惡性腫瘤。
腺瘤性息肉惡性高,及早切除防癌化
根據統計,腺瘤性息肉未做切除,5年後有2.4%機率會演變為大腸癌,10年後增加為8%,20年後提升至24%。切除後可降低發生大腸癌的機率約76~90%,腺瘤性息肉的復發率約30%。